放射線科
概要・特色
地域の中核病院としての機能の充実を目指し、放射線部門の診断および治療設備として通常の診療に必要とされるものは概ね網羅しています。高精度照射が可能な放射線治療装置や、県内でも実施施設が限られる「PET」など、近隣の諸医療機関のニーズに対応できるサービスを提供します。
これらのサービスを高いレベルで実施できるようにするには、高度の専門知識・技能を持った人員も必要です。当科では、医師・技師とも必要な専門資格を持ったスタッフを確保し、最新の医療事情にも高水準で対応します。
主な対象疾患
1X線CT診断 2MRI診断 3PET診断
4その他核医学診断(シンチ/SPECT)
5放射線治療(リニアックによる外照射)
6甲状腺機能亢進症のRI治療
7甲状腺癌(術後)のRI治療
8前立腺癌骨転移に対するRI治療
9悪性リンパ腫の一部に対するRI治療
※8・9については 放射線科への直接依頼ではなく 当該担当科(泌尿器科/血液内科)へお問い合わせください。
※IVR(シャントPTA等)は 現在休止中です。
スタッフ紹介
| 氏名 | 小原 東也 (おばら とうや) |
|---|---|
| 職名 | 第1放射線治療科長 |
| 卒業年 | 平成元年 岩手医大卒 |
| 専門領域 | 放射線治療、核医学 |
| 学会資格等 | 日本医学放射線学会(研修指導者)、日本放射線腫瘍学会(放射線治療専門医)、日本核医学会(核医学専門医、PET核医学認定医)、日本医療情報学会(上級医療情報技師)、日本がん治療認定医機構(がん治療認定医)、肺がんCT検診認定機構(認定医師)、第1種放射線取扱主任者、医用画像情報専門技師、公認医療情報システム監査人補 |
| 氏名 | 関澤 玄一郎 (せきざわ げんいちろう) |
|---|---|
| 職名 | 参与兼第2放射線治療科長 |
| 卒業年 | 昭和50年 岩手医大卒 |
| 専門領域 | 放射線治療 |
| 学会資格等 | 日本放射線腫瘍学会(放射線治療専門医) |
ようこそ放射線部門へ
放射線部門の業務・機器
一般X線撮影(3室)・乳房撮影・骨密度測定・X線TV(3室)・ポータブルX線撮影装置(3台)・手術中透視撮影装置(2台)CT(MDCT2台)・DSA・心カテ・MRI(2台)・核医学検査(ガンマカメラ・PET-CT 各1台)放射線治療(直線加速器による放射線治療・放射性ヨード内用療法・ストロンチウムによる骨転移の疼痛緩和治療・イットリウムによる放射免疫療法)
基本的な検査の流れ
 放射線科での撮影および検査の場合は必ず「診療放射線科受付」にて受付を行ってからお待ちいただきます。その際、診療放射線科のみで使用する紙の「受付票」をお持ちいただきます。「受付票の番号」にてお呼びしますので必ず携帯してください。患者さんの撮り違いを防止するためですので、ご協力宜しくお願いします。
放射線科での撮影および検査の場合は必ず「診療放射線科受付」にて受付を行ってからお待ちいただきます。その際、診療放射線科のみで使用する紙の「受付票」をお持ちいただきます。「受付票の番号」にてお呼びしますので必ず携帯してください。患者さんの撮り違いを防止するためですので、ご協力宜しくお願いします。
一般撮影
撮影は、すべて被ばく線量を低減し撮影することが出来るフラットパネルディテクタを使用したデジタル画像です。撮影後、即座に電子カルテに表示され、診察までの待ち時間短縮や一度撮影した画像の効率的な利用も可能です。
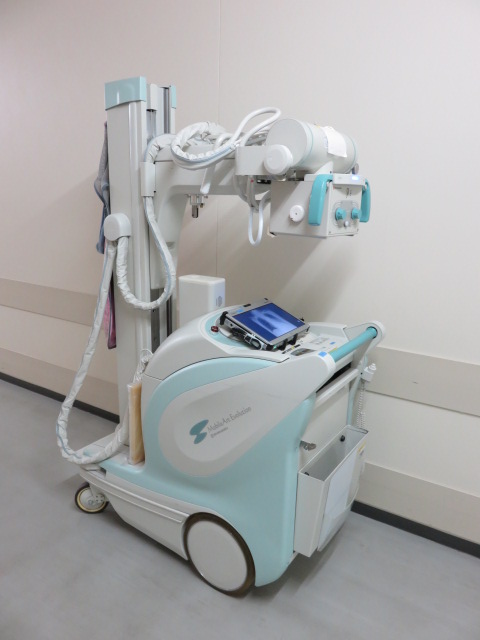
一般撮影 ポータブル撮影
撮影の際は、ネックレスやピアスなどのアクセサリーを外し、金属やボタンのついた下着や衣類などは着替えて頂きます。Tシャツの厚いプリント模様などX線写真に写ることもありますので着替えをお願いします。
また妊娠中の方、その可能性のある方は事前にお申し出ください。
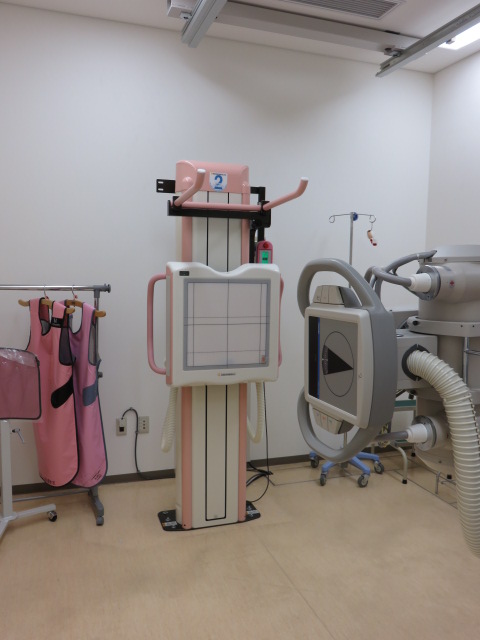
乳房撮影
Q1乳房撮影ってなに・・?
乳房X線撮影のことで、マンモグラフィーと呼ばれます。乳房は柔らかい組織からできているため、専用の装置を使って撮影します。マンモグラフィーによって多くの乳癌が早期に発見されています。
当院には乳房の組織生検が出来る最新のデジタルマンモ装置が導入されています。
Q2X線被ばくによる危険は・・?
X線撮影ですから放射線被ばくはあります。しかし、乳房だけの部分的なもので他の臓器への影響はほとんど有りません。1回の撮影で乳房が受ける放射線の量はごく僅かです。従来の装置でも、飛行機で海外旅行の際に浴びる自然放射線のほぼ半分の量です。
Q3撮影時間は・・?
通常は、両側乳房を2方向ずつ4回撮影し、検査時間は10~15分くらいです。(撮影後、必要があれば追加撮影を行う場合もあります)
撮影の範囲は脇から乳房の下までを含めた部分です。
非常に細かな部分の撮影になります。制汗パウダーなどはよくふき取って下さい。
Q4乳房の撮影では、なぜ圧迫が必要なの・・?痛くないの・・?
マンモグラフィーでは、乳房を挟んで写真を撮ります。乳房は場所により厚みも大きさも違います。よい写真を撮るためには、乳房全体をなるべく均一に圧迫して、乳腺や脂肪・血管などの重なりをなくすことがとても大切です。
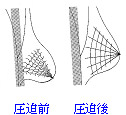 圧迫する時間はほんの数秒です。
圧迫する時間はほんの数秒です。
個人差はあると思いますが痛みをともないます。申しわけありませんが病変を見逃さないためにも、少しの間ご協力をお願いします。
痛み軽減のためには、比較的乳房のはりの少ない時期(生理後一週間前後)の検査をおすすめします。
 最新のデジタルマンモ装置で、NPO法人マンモグラフィ検診精度管理中央委員会が開催する講習会をを受講した技師が撮影させていただきます。
最新のデジタルマンモ装置で、NPO法人マンモグラフィ検診精度管理中央委員会が開催する講習会をを受講した技師が撮影させていただきます。
放射性内用療法
放射性内用療法とは・・・?
核医学治療では、放射性医薬品を注射(内服)していただいき、その薬から出るα線やβ線により腫瘍など特定の細胞を破壊する治療です。<
当院では現在、つぎのRI内用療法を行っています。
1)甲状腺癌の放射線ヨード内用療法
5日間、特別な治療病室に入院していただき治療いたします。
2)甲状腺機能亢進症(バセドウ病)の放射性ヨード内用療法
入院せずに外来にて内服していただき、治療いたします。
3)ヨード131(1110MBq)による残存甲状腺破壊(アブレーション)の外来投与
遠隔転移の無い分化型甲状腺ガンで、甲状腺全摘後の患者さんに適用となり、入院せずに外来にて内服していただき治療いたします。
4)去勢抵抗性前立腺癌に対するラジウム223内服療法
アルファ線と呼ばれる放射線によって骨に転移した癌細胞に対して治療効果を発揮します。
5)イットリウム-90標識抗CD20抗体を用いた放射免疫療法
CD20抗体陽性の再発または難治性の低悪性度B細胞性非ホジキンリンパ腫・マントル細胞リンパ腫に適用となる治療です。本療法の場合は、血液内科へお問い合わせください。
治療にあたっての注意
1)~5)それぞれの治療を行う上で注意事項があります。医師から治療前に詳しく説明があり、ご本人さま・ご家族さまの同意を得てから治療を行いますので、解らないことがありましたら、遠慮無く医師やスタッフにご質問ください。
血撮管影室
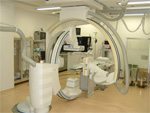 血管の中にカテーテルという細い管を入れ、造影剤を注入しながら全身のあらゆる血管を撮影する検査です。造影剤注入前後の像をサブトラクション(減算処理)によって、血管のみを写すことが可能です。診断だけではなく血管内治療(IVR)として、下大静脈フィルター留置、透析シャントなどの血管拡張術、骨盤・腹部臓器出血部位の塞栓術や肝臓など腹部血管の塞栓術を行っています。
血管の中にカテーテルという細い管を入れ、造影剤を注入しながら全身のあらゆる血管を撮影する検査です。造影剤注入前後の像をサブトラクション(減算処理)によって、血管のみを写すことが可能です。診断だけではなく血管内治療(IVR)として、下大静脈フィルター留置、透析シャントなどの血管拡張術、骨盤・腹部臓器出血部位の塞栓術や肝臓など腹部血管の塞栓術を行っています。
DSA検査(デジタル・サブトラクション・アンジオグラフィ)
DSA(デジタル血管撮影装置)
脳や腹部をはじめ全身の血管や臓器を撮影します。
造影剤注入の前後を引き算することで血管そのものや病変を写し出します。
現在は検査だけではなく"治療目的"での使用が多く、当院でも動脈瘤や腫瘍血管の塞栓、狭窄血管へのステント留置など多くの治療が行われています。
心臓を除く全身にわたる血管の検査・内科的治療は主にこちらの装置で行われます。
心血管撮影室(心カテ)
心臓カテーテル検査
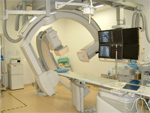 主に心臓の血管を撮影する検査です。心臓専用の装置を用いるので心臓の血管を鮮明に写し出すことが出来ます。心筋梗塞や狭心症の治療や不整脈の検査・治療、ペースメーカーの植え込みなどを行います。また、急性心筋梗塞の緊急検査・治療に24時間対応しています。
主に心臓の血管を撮影する検査です。心臓専用の装置を用いるので心臓の血管を鮮明に写し出すことが出来ます。心筋梗塞や狭心症の治療や不整脈の検査・治療、ペースメーカーの植え込みなどを行います。また、急性心筋梗塞の緊急検査・治療に24時間対応しています。
放射線治療
放射線治療
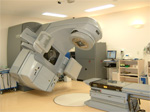 当院の放射線治療は、直線加速器(リニアック)による、X線・電子線の外照射と、放射性医薬品の内服や注射による内照射を行っています。
当院の放射線治療は、直線加速器(リニアック)による、X線・電子線の外照射と、放射性医薬品の内服や注射による内照射を行っています。
放射線による癌治療の依頼も、その評価とともに年々増加しております。
放射線治療専門医2名、医学放射線物理士と数名の放射線技師、看護師で、院内・院外の依頼に対応しております。
最適な治療計画で、正確な線量投与をするため、出力校正をはじめ、装置の保守管理にも細心の注意をはらっています。
21年度から前立腺がんに対して強度変調放射線治療(IMRT)を開始しております。
IMRTは従来の方法に比べ臓器の形状に合わせた治療が出来るため、周囲の正常な臓器への不必要な放射線の量を軽減することが出来ます。その結果、病巣の放射線の量を増やすことができるとともに、副作用を最小限にすることが期待できます。
悪性腫瘍の細胞は、正常な細胞に比べ放射線に弱いことが多い、という性質を利用して、放射線を当てることにより悪性腫瘍を消滅させることを狙う治療です(一部、悪性腫瘍ではない疾患にも応用されることがあります)。放射線治療の性質とメリット・デメリット(←詳細はここをクリック)を考慮した上で効果的に使うことで、治療成績の向上はもちろん、患者さんのその後の「生活の質(QOL: Quality of Life )」の改善にも非常に役立つ面を見せてくれます。
放射線を腫瘍に当てるやり方として、大きく (1)身体の外から当てて体内の狙った場所まで到達させる(外照射)、(2)放射線を出す物質の小さな粒を腫瘍の部分に送り込みその場所に集中的に放射線を当てる(小線源治療)、(3)放射性物質を使った薬剤を内服または注射で投与し、病巣に集まる薬剤の性質によって病巣に集中的に放射線を当てる、の3つのアプローチが考えられますが、(3)は別項(核医学)の分野となります。当院では、残念ながら(2)の治療装置は保有していませんが、(1)を実施する「リニアック」(←詳細はここをクリック)という治療装置として、高精度放射線治療(俗に「ピンポイント照射」と称されるもの)の一部への対応が可能な高機能の装置を導入しています。
放射線治療の性質とメリット・デメリット
放射線治療は、長所・短所を含め以下のような特性を持っています
(1)腫瘍の細胞の数(量)を減らす治療です。
手術のように、存在する腫瘍の細胞を身体の外へ取り除いてしまう効き方ではありません。その意味では化学療法(通称「抗がん剤」と呼ばれる薬剤による治療)に似ています。うまく効いて、腫瘍の塊が小さくなり、その後大きくなってこなければ、「おそらく生存している腫瘍の細胞はなくなったであろう」と考えられますが、本当にそうなのかどうかは その後本当に大きくなることがないのかどうかをずっと追跡して結果を見なければわかりません(治療した後の部分から細胞の一部を採って、顕微鏡で腫瘍細胞が残っていないかどうかを見る場合もありますが、ここで腫瘍細胞が見つからなかったとしても 細胞を採った以外の部分に腫瘍細胞が残っていないという保証はありません)。
その意味では、その場から塊を物理的に取り去ってしまう手術という方法は直観的で後腐れのない方法のように思われますが、それはあくまで「完全に取りきれた」場合に限った話で、実際の手術では、悪性の腫瘍は周囲の臓器組織に染み込んでいくように成長するため塊の境界線がどこまでなのかがわかりにくく、身体の都合を考慮すると「余裕を見込んで完全に取りきる」ような切り取り方が困難である場合も多々ありますし、何とか取りきったようでも境界線ぎりぎりだったりすると、切り口の部分に目に見えないような腫瘍細胞の残りがあってしばらく経つとまた腫瘍が出てくるようなことになる場合もあります。手術では、切り取ったものの切り口の部分を顕微鏡で確認して細胞が残っていないかどうかを評価しますが、細胞が残っている危険性があるが切り取る場所の都合などでもうこれ以上は切れないということになった場合、残っている可能性のある腫瘍細胞に対しては放射線や化学療法を使って再発を防ぐようにすることが多く行なわれます。
(2) 元の臓器を残したまま行なわれる治療です。
これも化学療法と共通した特性で、手術で切り取ってしまうとその部分の臓器は損なわれてしまうことになりますが、放射線でうまく治療できると元の臓器の機能が温存できる可能性があります。もっとも、その臓器自体も放射線を浴びると放射線障害を起こしてダメージを受け、全く元のままというわけにはいかない部分もありますが、切り取るということに比べれば小さな影響で済むのは確かです。
代表的な例として喉頭癌があり、喉頭癌は一般的には声を出す「声帯」の部分に生じるのでこれを手術で切り取ってしまうとその人は永久に「声」を失ってしまうことになりますが、放射線で治すことができると、元の声の質とは多少変わっても「発声」の機能そのものは失わずに済み、その後の生活の質( QOL : Quality of Life )に与える影響の差は絶大です。早期の喉頭癌は放射線治療で充分治癒する(手術成績と変わりません)ことがわかっており、放射線治療が標準の治療法として認められています。
(3) 当たった場所にのみ効果があります。
放射線は物理的エネルギーなので、当たった場所でだけ反応を起こします。つまり「局所療法」としての性質を持っており、その意味では手術と似ています。これは、「当てた場所以外には効果がない」ことを意味し、手術が「全部取りきれないと根治にならない」のと同様に、放射線も根治的に当てようと思えば拡がっている可能性のある範囲は全てカバーするように当てなければなりません。そして、当てた場所以外に転移が起こることまでは予防できません。
上記は短所としての側面ですが、逆に「当たっていない場所には影響はない」ということにもなります。つまり、治療部位以外には余計な放射線障害を起こさないので影響は必要最小限にできる、というわけです。近年発達してきている高精度放射線治療ではこの面の特性がさらに向上しており、「身体にやさしい放射線治療」として注目されているのです。
ただし、放射線を当てる範囲が広い患者さんの場合、血液の状態に影響することがあり、特に「白血球」という成分の数が減るという形で現れます(減り方がひどい場合もまれにあり、日常生活に差し障るほどまで減ると問題があるので、治療期間中は定期的に血球の数を調べながら進めて行きます)。また、全身的な体調の悪さ(だるい、食欲がない、むかむかするなど)を訴えることがときどきあり、二日酔いに似た症状という意味で「放射線宿酔」と呼ばれ、やや不定愁訴的な症状になりますが、出るとしても放射線治療単独ではそうひどい症状になることはまれです(化学療法と併用している患者さんでは強く出ることもあります)。照射の始めの頃にこうした不調を感じても、照射を続けて行くと身体が慣れてきてあまり感じなくなっていくこともあります。
(4) 臓器や腫瘍の種類によって向き・不向きがあります。
「悪性腫瘍の細胞は正常な細胞に比べ放射線に弱いことが多い、という性質を利用して行なう治療」であると書きましたが、「ことが多い」というのは「そうであるとは限らない」ということでもあり、大雑把な話で言うと「その腫瘍の細胞が放射線にどの程度やられやすいか(放射線感受性)」と「元の臓器がどの程度放射線に耐えられるか(耐容性)」とのバランスで大勢が決まる、と言えます。まず、対象となる腫瘍の細胞の種類によって、放射線の効きやすさの度合いが概ね決まっており、放射線がよく効く(放射線感受性が高い)種類の腫瘍は少しの照射でもどんどん小さくなり、よい治療対象になりやすいのに対し、放射線に抵抗性の強い(放射線感受性が低い)種類の腫瘍はたくさん放射線を照射しても効果が上がらず治療に不向きであることになります。一方、治療対象となる臓器自体も、放射線にある程度耐えられるものと、少ない放射線でもダメージが大きい臓器とがあり、放射線に弱い臓器には放射線をあまり照射できないのでよい治療対象になりにくいことになります。この2つの要素の兼ね合いで、腫瘍が放射線に弱く、臓器が放射線に耐えられる場合は放射線治療に有利な条件であると言えます(この差の大きさを放射線腫瘍学の世界では「治療可能比」と言い、差がわずかであると治療に必要な量の放射線で臓器もかなりダメージを受けることになりますし、腫瘍細胞の放射線抵抗性と臓器の耐容性が逆転している場合は原則として治療が成り立たないことになります)。
(5) 原則として、毎日少しずつの放射線を1~2ヶ月程度の期間にわたって行ないます。
腫瘍の細胞と正常な細胞では放射線に対する抵抗性に差があるということが前提になっている治療ですが、実は腫瘍の治療に必要な量の放射線を一度に照射してしまうとその差が現れにくく、正常な臓器にもダメージの大きな治療となりせっかくのメリットが活かせません。なぜ腫瘍の細胞と正常な細胞で効果に差が出るのかというと、一度放射線を受けてある程度のダメージが生じたとき、そこから1日ほど(理論的には4~6時間以上)放置しておくと、正常な細胞ではこのダメージを回復する働きが起こり状態が持ち直すのに対し、腫瘍細胞ではこの働きが鈍く、1日経ってもダメージがほぼ回復しないままになっている点に違いがあるからなのです。あまり長い日数放置しておくと腫瘍細胞もさすがにある程度立ち直ってきますが、その立ち直りが来る前に次の照射を入れてしまうことによりダメージがそのまま蓄積していく展開になります。正常な細胞も、1日での回復は完璧とは言えないので、長い日数の間には徐々にダメージが増えて行きますが、両者の差が日を追うごとにどんどん広がって行くので、最終的には腫瘍の細胞がほぼ全滅するところまで行っても正常な細胞はある程度のダメージの範囲で持ちこたえることになり、狙った治療効果を達成することになります。こうして、少量の放射線を多数回に分けて照射するやり方を「分割照射」と言い、放射線治療の基本戦略となっています(一部の治療には例外的なものもあります)。そのため、患者さんには長期間毎日治療を受けていただかなくてはならない点が負担となるのですが、これは治療の特性上必要なことなのです。
(6) 副作用(放射線障害)のパターンは概ね決まっています。
放射線が身体に当たった場合、どのくらいの量の放射線が当たるとその場所にどんなことが起こるというのは、そこにある臓器・組織の種類によってだいたい決まっています。そして、影響の出方のパターンは大きく2つのグループに分けて考えられます。
まずひとつは、「急性反応」と呼ばれるもので、放射線が当たったことによる臓器・組織の反応というのは大雑把には「炎症を起こす」ということだと考えてよいでしょう。炎症が起こるとどんな様子になるかというのが臓器・組織によって決まっているので、「どういう症状として表れるか」ということもほぼ予測されることの範囲内になります。一般的には、腫瘍を抑え込むくらいの量の放射線が当たるとその場所にある正常な組織もただでは済まないことが多いので、この反応は放射線治療を受けると(程度の差はあっても)だいたい生じることになると思っていただいた方がよいでしょう。ただし、ダメージの蓄積が表面化した結果出てくるものなので、照射するといきなり来るというものではなく、照射の回数が重なるにつれ徐々に出てくる、という具合になります。また、照射が続いていると炎症が強まり症状もひどくなって行きますが、照射をやめれば炎症は治まって行きますので、予定の治療回数をこなして照射が終わると、そこから日を追うに従って症状はだんだん軽減して行きます。従って、この反応は基本的に治療が続いている間だけの一時的なものと思っていただければよいでしょう。
もうひとつは「晩期障害」と呼ばれ、治療が終わってから数ヶ月あるいは数年という期間が経ってから放射線が当たった場所に起こる障害が知られています。これは、前述の急性障害と違って「受けた人はだいたい起こす」というものではなく、治療に必要な量の照射を受けた人の中で概ね5~10%程度の頻度と見られています(照射部位や実際に照射された量などによってばらつきあり)。ただし、後から出てくるようなものだけあって、これを起こすと原則的には放っておいて治るようなものではありません。中には、その後のその人の生命に関わったり、日常生活の上で重大な問題を引き起こすような結果になるものもあるので注意が必要です(その障害のために手術をしなければならなくなるような場合もあり得ます)。放射線がたくさん当たるほど起こる確率も高くなっていくので、照射の仕方を工夫し精度を高めることによってその危険性を極力小さくする努力が行なわれます。
(7)ひとつの場所には照射できる量に限度があります。
上記のように、ある場所に放射線がたくさん当たると、その場所が回復不可能な晩期障害に陥る危険性が高くなってきます。その危険性は、臓器の種類などによって決まるある値を境にして急に出現・増加することがわかっているので、原則としてひとつの場所には照射する放射線の量の合計がその値を超えないようにしなければなりません。従って、ある部位にかつて放射線治療を行なった患者さんが、もし同じ場所に再び腫瘍を生じたとしても、前と同じようにまた放射線を当てるということはできないのが普通です(前回の照射量がどれくらいであったか、今回必要な量はどれくらいか、その部位にどんな臓器・組織が含まれているか といったことによって決まりますが)。ひとつの場所には、放射線治療は基本的に1回勝負であると考えていただければよいと思います。なお、前述のように 放射線は当てた部位以外には基本的に影響ありませんので、もし違う場所に新たに出てきた腫瘍に放射線治療を行ないたい場合は問題なく行なうことができます。
(8)毎回の治療自体は非常に楽に受けられます。
回数が進むにつれ出てくる影響の話もしましたが、それは後から出てくる結果の部分であって、照射を受けること自体はレントゲン写真を撮ってもらうことと似たようなものですから、特に苦痛を伴うようなものではありません。一般的な照射の仕方の場合は、1回の治療に要する時間も(準備の段取りなどを含めて)数分~10分程度と短時間で済みます。治療内容にもよりますが、治療に伴う副作用もきわめて軽微なものも多く、この場合病院までの通院が大変でない人なら毎日の通院での治療も充分可能です。普通に家庭で日常生活を続け、仕事にも通いながら治療をこなせるということは、患者さんの治療における選択の幅を拡げることにもつながります。
(9)「苦痛の軽減」という効果をもたらしてくれる面があります。
腫瘍の病巣は患者さんに大きな苦痛を与えることが多々あります。治療というのは「治す」ことをイメージするのが当然ですが、その治療を行なうことが「完治する」ことに直結しなくても、その苦痛を取り除く役に立つことで、その後の患者さんの生活上大きな意味をもたらすことになったりします。こうした取り組みを「緩和医療」といい(緩和医療科のページもぜひご覧ください)、現代のがん医療の中で重要な役割を果たしています。放射線治療は、こうした面でも有力な手段として活躍します。
(10)放射線を身体に当てたら、周りの人にも放射線の影響があるのでしょうか?
これは時々誤解されがちなところなのですが、身体の外から放射線を当てる治療では、その身体に「放射能(放射線を出す性質のことをこう言います)」が残ることはありません。治療を受けた人が帰ったあとも、家族や周囲の人との接触には全く心配ありません。一方、身体の中に「放射性物質」を入れるという形で検査や治療が行なわれるケースもあり、これも多くの場合周囲の人にその放射線の影響が及ぶ心配はしなくてよいものなのですが、一部のケースでは日常生活上の注意が与えられる場合があります(ただし、これも一般的な人の感覚から言えば「念には念を入れて」というレベルのもので、基本的には患者さんの治療のためにその人の身体の中に入れるということをするくらいのものなのですから、それが他の人に深刻な影響をもたらすようなものであるはずはないのです)。
PETの特徴と限界、注意すべきこと
(1)一般診療の中で行なわれる「PET」ってどんなもの?
PETは核医学検査の一種なのですが、その中でも特定の種類の放射性物質が持つ特別な性質を利用して、特別の装置を使って行なうことにより、一般的な核医学検査とは違った特徴が得られます。学問的に難しい話はさておいて(興味のある方は詳しいサイトがたくさんありますのでそちらをご参照ください)、当院で行なっているPET検査を簡単に言えば、ブドウ糖に似た物質を注射すると悪性腫瘍の塊によく集まる → このブドウ糖もどきの分子構造の一部に上記の「特定の種類の放射性物質」を埋め込むという細工をしておくと、この集まった部分が撮影できる、というしかけです。この「放射性物質を埋め込んだブドウ糖もどき」は、化学構造からついた名前の頭文字をとって「FDG」と呼ばれます。
(2)FDGによるPETの診断の理屈と限界
ブドウ糖が集まるという動きを見ていることになるFDG~PETの画像は、その理屈から言えば、別に腫瘍でなくたってブドウ糖を集める性質の強い細胞なら集まって見えるんじゃないの?という話になります。そして、実際そのとおりなのです。ブドウ糖というのは、人間の身体の中ではあらゆる臓器・組織のエネルギー源として利用されている物質ですから、どの組織にも入り込んで行きます。その度合いに差があるということで異常かどうかを判別しているので、例えば炎症を起こしている部分にも周りと比べブドウ糖がたくさん集まることはあります。炎症での集まり具合に比べ、腫瘍ではより強い集まりを示すことが多いということから、その集まり具合を相対的な比で表した値(この検査で扱われる特徴的な考え方で、SUVと呼ばれる値です)がいくら以上だったら腫瘍が考えられる、といった比較判断をしますが、これらの値には当然個々のケースごとにばらつきがあり、集まり具合のあまり強くない腫瘍もあれば、非常に強い集まりを示す炎症などもあるので、これでもって腫瘍かそうでないかをきっちり判別することはできませんし、極端な場合 腫瘍が存在するのにブドウ糖の集まりが乏しい性質なので画像の中では見えないといったことすらあり得ます(ただし、ブドウ糖を取り込まないということは、その細胞集団の生命活動が乏しいことを意味するとも言えるので、取り込みの少ないような腫瘍はあまりどんどん大きくなっていくような元気がない(悪性度の低い)腫瘍であるという傾向も成り立つようです)。
また、核医学検査一般にそうなのですが、投与した放射性物質を抱え込む細胞の集団が大きな塊を作っていると、そこから出る放射線の量が多くなることによって画像上にはっきり描出されやすくなりますが、この細胞の集団が小さいと出る放射線の量が少なくなり、同じ性質の細胞であっても画像上異常として検出できる可能性が変わってきます。「小さな病変でも高感度で検出できる」のがPETの特色としてよくイメージされることなのですが、これを考えると一概にそうとも言えません(丸い塊の病変である場合、5 mm を下回るサイズの病変の検出率は非常に低くなります)。胃や腸の早期癌は、粘膜に沿って小さく平たく(薄く)拡がる形の病変ができることから始まりますが、こういう病変を検出するのは苦手で、ある程度大きくならないとなかなか見つけられません(→見つかる時にはもう早期癌ではなくなっている)。また、腸の粘膜は正常な状態でもある程度FDGが集まりますので、こうしたところにできる小さな病変はますます見つけづらいことになります。
FDGは注射されて体内に拡がった後、腎臓から尿になって排泄されていきますが、このため腎臓や尿管、膀胱といった部分は必ずたくさんのFDGが集まっている状態になります。ここに病変ができていても判別は困難です。従って、腎・尿路系もFDGによる腫瘍検出の弱点の一つになります。この他、臓器本来の特性として、脳は非常にブドウ糖を消費する臓器なのでFDGも非常に強く集まりますし、肝臓もかなりの集まりを示す臓器で、これらも腫瘍の存在を診断するにはある程度限界があります。
こういった諸々のことから、FDG~PETは当初先行したイメージである「がんを特異的に」「全身のあらゆるがんを」「小さな早期癌のうちから」発見できる、といった夢のような検査というわけではないことがおわかりいただけると思います。それでも、現在の医療で用意されている他の検査手段では及ばないような領域で大きな力を発揮する部分があることは確かですので、「ここぞ」という使いどころで上手に利用することで、がんの診療の中で大いに役立ってくれることが期待されます(この「使いどころ」については、実際の診療を担当する医師が必要に応じて申し込みをしますので、これにお任せいただいていれば間違いないと思っていてよいでしょう)。
(3)FDG-PET検査を活かすために気をつけること
FDG-PETは、前述のようにブドウ糖の集まり方を観察する検査なので、これに影響を与える要素が働くと画像の内容が変わってくる可能性があり、悪くすると診断の役に立たない結果となるおそれもあります。そういう要素は可能な限り排除したほうがよいので、検査を受けるにあたってはいくつか守っていただきたい注意点があります。検査のパンフレットなどにも書いてありますが、かいつまんでいくつかご紹介しておきましょう。
まずは血糖値です。ブドウ糖が血液中にあふれかえっているような状況になると、それが組織や腫瘍に入っていく動きにも当然影響することになり、具体的には血糖値が 150 mg/dl を超えると腫瘍の検出率が低下する影響があり、200 を超えると検査としてほぼ役に立たないとされていますので、検査の前4~6時間は絶食(食事を食べない)としていただくことになっています。水分も、糖類・カロリーを含まない水道水・ミネラルウォーターやお茶などはよいのですが、ジュースや牛乳、糖分の入ったコーヒー・紅茶などは摂らないでいただきます。検査用の薬剤の注射の前に採血をして血糖値をチェックし、検査に適した条件になっているかを確認させていただきます。注意が必要なのは糖尿病の患者さんで、絶食で血糖値を下げようとすると下がり過ぎて低血糖発作に陥る危険性のある人もいますので、検査の申し込みの際に主治医とご相談ください(単に下がっていればよいというものでもなく、必要なレベルまで下げるために直前にインスリン注射を使ったりすると、そのせいで筋肉への余計な取り込みが増え、やはり診断しにくい画像になったりしますので、これも避けなければいけません)。
また、当日は朝から撮影が終わるまでは筋肉を使うことは控えていただきます。これは、強く使った後の筋肉にFDGがよく集まり、異常な病変とまぎらわしかったり、本来の異常を検出する邪魔になったりするからです。本人が運動したつもりでなくても、例えば検査中の待ち時間にずっとしゃべり続けていたら顎や声帯を動かす筋肉のあたりに集まってしまったといった事例もあり(まあ 相当しゃべったのだろうとは思いますが)、また静かにしていればよいかと読書をしていたら本を持つ腕の筋肉や目の周りの筋肉などに集まったりしたケースもあるようなので、検査に入ったらとにかく何もせず安静にしているのが一番のようです。激しいスポーツは前日からでも影響があるので、前日も避けてください。また、来院も自転車で来るのは避けるようにしてください。
もうひとつは、意外なところですが「寒さ対策」です。人間の身体には、体温が下がった時に一気に熱を生み出して体温を維持する働きをする特殊な脂肪組織が存在しており、この組織が働くとそこにFDGが集まって病変とまぎらわしい画像になることがあります。当地は冬の寒さが厳しい北国なので、検査当日寒い中を病院まで来られる場合には、防寒対策をしっかりしておいでください。
入院を要する核医学治療
放射性物質を使った薬剤を、注射または内服の形で体内に投与することにより、これを診断または治療に応用する という特殊な分野です。「放射性物質を体内に入れる」というと恐ろしいことのように思われるかもしれませんが、X線撮影などと同じで、わずかな量であれば健康への影響は無視できる範囲になります(健康診断の時に胸のレントゲン撮影や胃のバリウム検査をすることを不安に思わないのと同じように考えていただいて差し支えありません)。
ただし、取り扱う薬剤が放射性物質であることにより法的な管理が厳重になることと、診断に使う撮影装置が高額なものになることなどから、どこの病院でも気軽にできるというものではなく、限られた医療施設で実施され、複数の病院でこれを共同利用するようなスタイルになるのが一般的です。当院でも、自施設でのニーズの他、他医療機関からの紹介による利用も広く承っています。
当院での核医学分野の目玉としては、がん診断の有力な手段のひとつとして注目されている「ポジトロン断層撮影(PET)」の導入が挙げられ、地域のがん診療のレベルの底上げに貢献することが期待されます。PETは、決して万能な検査ではないのですが(ここを誤解して、PETで検診を受ければ早期のがんは全て見つかると思い込まれることがありがちなのですが)、他の検査と上手に組み合わせることで、がん診療上非常に役立つ情報を提供してくれることが期待できる存在であることは間違いありません。
また、核医学による治療に関しては、県内でも実施施設がわずかな「入院を要する核医学治療」に対応した病床(RI病室)を1床のみ設けており、甲状腺癌でこの治療を要する患者さんの受け入れ施設として貴重な役割を担います。